Для аккуратного изучения функции ЛЖ требуется получение нескольких позиций из парастернального и апикального доступов. Вначале обычно получают изображение ЛЖ из парастернального доступа по его длинной (рис. 2.1) и короткой (рис. 2.9, 2.10) осям. Двумерные изображения ЛЖ позволяют точно направить ультразвуковой луч для М-модального исследования (рис. 2.3, 2.4). Нужно подбирать параметры усиления таким образом, чтобы на изображении был хорошо виден эндокард ЛЖ. Трудности в определении настоящих контуров ЛЖ — наиболее частый источник ошибок в определении его функции.
Из апикального доступа визуализация ЛЖ производится в двумерном режиме в четырех и двухкамерной позициях (рис. 2.11, 2.12, 2.14). Также возможно исследование ЛЖ из субкостального доступа (рис. 2.16, 2.18).
Из параметров функции ЛЖ, получаемых с помощью М-модальной эхокардиографии, наиболее информативны следующие: переднезаднее укорочение короткой оси ЛЖ, расстояние от Е-пика движения передней створки митрального клапана до межжелудочковой перегородки [20], амплитуда движения корня аорты.
Переднезаднее укорочение характеризует отношение диастолического (совпадающего с вершиной зубца R электрокардиограммы) и систолического (окончание зубца T) размеров ЛЖ. В норме переднезадний размер короткой оси ЛЖ уменьшается на 30% и более. На рис. 2.4 приведена запись М-модального исследования ЛЖ при нормальном его переднезаднем укорочении, на рис. 5.15C — при дилатационной кардиомиопатии.
Если ориентироваться только на М-модальные измерения, можно допустить серьезные ошибки в оценке функции ЛЖ, так как эти измерения учитывают лишь небольшую часть ЛЖ у его основания. При ишемической болезни сердца сегменты с нарушенной сократимостью могут быть удалены от основания ЛЖ; при этом переднезаднее укорочение ЛЖ создаст ложное представление о глобальной систолической функции ЛЖ. М-модальные измерения размеров ЛЖ не учитывают его длины; при расчете объемов ЛЖ по Teichholz [37] длина короткой оси ЛЖ возводится в третью степень; эта формула крайне неточна. К сожалению, в ряде лабораторий она все еще применяется.
Расстояние от Е-пика движения передней створки митрального клапана до межжелудочковой перегородки — это расстояние между точкой наибольшего раскрытия митрального клапана (в фазу ранней диастолы) и ближайшим участком межжелудочковой перегородки (во время систолы). В норме это расстояние не превышает 5 мм. При снижении глобальной сократимости ЛЖ количество крови, остающейся в его полости в конце систолы, увеличивается, что приводит к дилатации ЛЖ. В то же время снижение ударного объема приводит к уменьшению трансмитрального кровотока. Митральный клапан в этом случае открывается не так широко, как в норме.
Амплитуда движения межжелудочковой перегородки также снижается. По мере ухудшения глобальной сократимости ЛЖ расстояние между Е-пиком движения передней створки митрального клапана и межжелудочковой перегородкой все больше увеличивается. В Лаборатории эхокардиографии UCSF данные М-модального исследования для количественной оценки функции ЛЖ не используют, предпочитая им параметры двумерной и допплеровской эхокардиографии.
Амплитуду движения аорты у основания сердца также следует оценивать только качественно. Она пропорциональна ударному объему. Поведение аорты зависит от наполнения левого предсердия и от кинетической энергии крови, выбрасываемой левым желудочком в систолу. В норме корень аорты смещается в систолу кпереди более чем на 7 мм. Следует с осторожностью относиться к этому показателю, так как низкий ударный объем не означает непременно снижение сократимости ЛЖ. Если створки аортального клапана хорошо визуализируются вместе с аортой, легко рассчитать систолические временные интервалы. Степень открытия створок аортального клапана и форма их движения также являются показателями систолической функции ЛЖ.
В прошлые годы появлялось много публикаций, посвященных методам компьютерной обработки М-модальных изображений ЛЖ. Но мы не будем на них останавливаться, так как в большинстве клинических лабораторий эхокардиографии компьютеры для этих целей не используются, и кроме того с развитием эхокардиографической техники появились более надежные способы оценки глобальной сократимости ЛЖ.
При двумерном эхокардиографическом исследовании производится как качественная, так и количественная оценка глобальной сократимости ЛЖ. В повседневной практике эхокардиографические изображения оценивают так же как вентрикулограммы: определяют приблизительное соотношение систолического и диастолического размеров сердца. Ряд исследователей считают, что можно весьма точно оценить фракцию выброса, не прибегая к измерениям [25]. Мы, однако, сопоставляя результаты такой оценки с количественным расчетом фракции выброса при вентрикулографии, обнаружили недопустимо большое количество ошибок.
Наиболее аккуратный способ оценки глобальной сократимости ЛЖ — количественная двумерная эхокардиография. Этот метод, конечно, не лишен погрешностей, но он все-таки лучше, чем визуальная оценка изображений. По всей вероятности допплеровские исследования глобальной систолической функции ЛЖ еще точнее, но пока они выполняют вспомогательную роль.
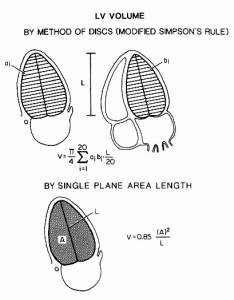
Для количественной оценки глобальной сократимости ЛЖ принципиален выбор стереометрической модели ЛЖ [29, 31, 32, 33, 34, 39, 42, 43]. После выбора модели производится вычисление объемов ЛЖ, основанное на планиметрических его измерениях по алгоритму, соответствующему выбранной модели. Для вычисления объемов ЛЖ существует множество алгоритмов, на которых мы не будем останавливаться подробно. В Лаборатории эхокардиографии UCSF пользуются модифицированным алгоритмом Simpson, который правильнее называть методом дисков (рис. 5.1). При его использовании точность измерений практически не зависит от формы ЛЖ: в основе метода лежит реконструкция ЛЖ из 20 дисков — срезов ЛЖ на разных уровнях. Метод предполагает получение взаимно перпендикулярных изображений ЛЖ в двух- и четырехкамерной позициях. В нескольких центрах проведено сопоставление метода дисков с рентгеноконтрастной и радиоизотопной вентрикулографией. Главные недостатки метода дисков заключаются в том, что он занижает (приблизительно на 25%) объемы ЛЖ и предполагает использование компьютерных систем. Со временем стоимость компьютерных систем снизится, а качество изображений будет улучшаться; поэтому количественные методы оценки сократимости ЛЖ будут более доступны.
Рисунок 5.1. Расчет объемов левого желудочка по двум алгоритмам. Вверху: расчет объема левого желудочка по методу дисков в двух плоскостях (модифицированный алгоритм Simpson). Для расчета объема левого желудочка (V) по методу дисков необходимо получить изображения в двух взаимно перпендикулярных плоскостях: в апикальной позиции четырехкамерного сердца и апикальной позиции двухкамерного сердца. В обеих проекциях левый желудочек делится на 20 дисков (ai и bi) одинаковой высоты; площади дисков (ai х bi х Π/4) суммируются, сумма умножается затем на длину левого желудочка (L). Метод дисков — самый точный метод расчета объемов левого желудочка, так как на его результаты деформации левого желудочка влияют в наименьшей степени. Внизу: расчет объема левого желудочка по формуле «площадь-длина» в одной плоскости. Этот метод, изначально предназначенный для расчетов объемов левого желудочка при рентгеноконтрастной вентрикулографии, является наилучшим, если удается получить хорошее изображение левого желудочка только в одной апикальной позиции. А — площадь левого желудочка на изображении, L — длина левого желудочка. Schiller N.B. Two-dimensional echocardiographic determination of left ventricular volume, systolic function, and mass. Summary and discussion of the 1989 recommendations of the American Society of Echocardiography. Circulation 84(Suppl 3):280, 1991.
Ожидаемое утверждение стандартов количественной оценки глобальной сократимости ЛЖ Американской ассоциацией эхокардиографии должно привести к более широкому применению этих методов в повседневной практике.
На рис. 5.1, 5.2 изображены взаимно перпендикулярные изображения ЛЖ, которые можно использовать для расчета его объемов по методу Simpson. Обводить контуры ЛЖ следует строго по поверхности эндокарда. Нормальные значения конечно-диастолического объема ЛЖ, рассчитанные по трем алгоритмам приведены в табл. 7.
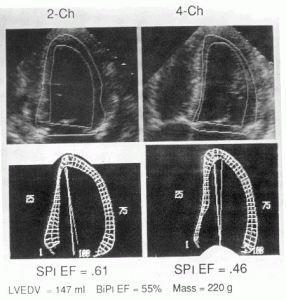
Рисунок 5.2. Компьютерная обработка изображений левого желудочка. Вверху: наложение систолического контура на диастолический в проекциях двух- (2-Ch) и четырехкамерного (4-Ch) сердца. Внизу: сопоставление диастолического контура с систолическим для количественного анализа локальной сократимости левого желудочка. По поводу того, как следует сопоставлять контуры желудочка, единого мнения нет. В данном случае оператор предпочел не совмещать длинные оси желудочка в систолу и диастолу, но совместить центр масс каждого из контуров. Компьютерные методы анализа локальной сократимости должны использоваться с большой осторожностью, так как диагностическая аккуратность их до конца не ясна. В приведенном примере рассчитаны также масса миокарда левого желудочка (Mass) по модели усеченного эллипсоида, фракция выброса по формуле «площадь-длина» в каждой из позиций (SPl EF), конечно-диастолический объем и фракция выброса по методу дисков (BiPl EF). Масса миокарда левого желудочка оказалась повышенной — 220 г. Значения фракции выброса левого желудочка (в норме она равна 0,60) существенно различались в зависимости от взятой для расчета проекции (0,61 и 0,46). Очевидно, эти различия объясняются гипокинезией левого желудочка перегородочной локализации. При использовании более аккуратного метода дисков величина фракции выброса составила 0,55 (или 55%). Конечно-диастолический объем левого желудочка оказался увеличен (147 мл), однако площадь поверхности тела пациента была равна 1,93 м2, поэтому индекс конечно-диастолического объема левого желудочка (147/1,93 = 76 мл/м2) оказался в пределах верхней границы нормы. Schiller N.B. Two-dimensional echocardiographic determination of left ventricular volume, systolic function, and mass. Summary and discussion of the 1989 recommendations of the American Society of Echocardiography. Circulation 84 (Suppl 3): 280, 1991.
| Таблица 7. Нормальные значения конечно-диастолического объема (КДО) ЛЖ, рассчитанные по трем алгоритмам | ||
| Среднее значение КДО ± s, мл | Конечно-диастолический индекс, мл/м2 | |
| Алгоритм «площадь-длина» в апикальной 4-камерной позиции | ||
| Мужчины | 112 ± 27 (65—193) | 57 ± 13 (37—94) |
| Женщины | 89 ± 20 (59—136) | 57 ± 13 (37—94) |
| Алгоритм «площадь-длина» в апикальной 2-камерной позиции | ||
| Мужчины | 130 ± 27 (73—201) | 63 ± 13 (37—101) |
| Женщины | 92 ± 19 (53—146) | 63 ± 13 (37—101) |
| Алгоритм Simpson во взаимно перпендикулярных позициях | ||
| Мужчины | 111 ± 22 (62—170) | 55 ± 10 (36—82) |
| Женщины | 80 ± 12 (55—101) | 55 ± 10 (36—82) |
| В скобках приводятся крайние значения, полученные у здоровых людей | ||
Очевидное преимущество количественного расчета глобальной сократимости ЛЖ по сравнению с визуальной ее оценкой состоит в том, что, наряду с фракцией выброса, он дает значения объемов ЛЖ и сердечного выброса. Допплеровские методы дополняют информацию, полученную при двумерной эхокардиографии: доказана высокая точность допплеровского измерения ударного объема. Ценность таких параметров как максимальная скорость и ускорение аортального кровотока еще нуждается в подтверждении, но и они, возможно, вскоре войдут в клиническую практику.
В Лаборатории эхокардиографии UCSF рутинно определяют ударный объем ЛЖ с помощью постоянно-волновой допплер-эхокардиографии аортального клапана в сочетании с М-модальным измерением его раскрытия [6, 13]. Этот метод, как и все допплеровские методы изучения объемного кровотока, основан на измерении интеграла линейной скорости кровотока и площади сечения сосуда в месте кровотока. Произведение средней скорости кровотока в систолу и продолжительности систолы — это расстояние, которое проходит ударный объем крови в течение систолы. Умножение этой величины на площадь сечения сосуда, в котором происходит кровоток, дает ударный объем. Произведение ударного объема на частоту сердечных сокращений представляет собой минутный объем кровотока.
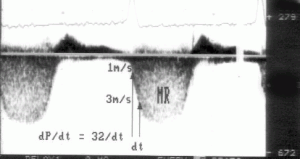
Еще один параметр глобальной сократимости ЛЖ, значение которого может быть измерено при допплеровском исследовании, — скорость увеличения давления в полости ЛЖ в начале периода изгнания (dP/dt). Значение dP/dt можно вычислить только при наличии митральной регургитации (рис. 5.3). Необходимо зарегистрировать струю митральной регургитации в постоянно-волновом режиме и измерить интервал между двумя точками на прямолинейном участке спектра митральной регургитации. Обычно таким участком является расстояние между точками, имеющими скорости 1 и 3 м/с. Вычисление dP/dt возможно только при допущении, что давление в левом предсердии в это время не меняется. Изменение давления между точками, имеющими скорости 1 м/с и 3 м/с, равно 32 мм рт. ст. Разделив 32 на интервал между точками, получаем dP/dt.
Рисунок 5.3. Вычисление dP/dt левого желудочка: постоянно-волновое исследование митральной регургитации (MR). Интервал между точками, в которых скорость струи митральной регургитации равна соответственно 1 м/с и 3 м/с, составляет в данном случае 40 мс. Разность давлений — 32 мм рт. ст. [по уравнению Бернулли dP = 4(V12 – V22) = 4(32 – 12) = 32]. Таким образом, dP/dt = 32/0,040 = 800 мм рт. ст./c.
Дифференциальная диагностика причин снижения глобальной сократимости ЛЖ трудна. Если сократимость всех сегментов ЛЖ снижена примерно в одинаковой степени, можно думать о наличии кардиомиопатии. Для распознавания этиологии кардиомиопатии необходимы клинические данные, а также другие параметры, такие как толщина стенок ЛЖ, сведения о клапанном аппарате сердца. В американской литературе термином «кардиомиопатия» принято называть снижение глобальной сократимости ЛЖ любой этиологии; так, причиной кардиомиопатии может быть ишемическая болезнь сердца, гипертоническая болезнь, клапанный порок сердца, миокардит и т. д. Здесь и далее для обозначения глобального снижения сократимости ЛЖ неизвестного генеза мы будем пользоваться термином «идиопатическая дилатационная кардиомиопатия»; при идиопатической асимметрической гипертрофии ЛЖ — термином «гипертрофическая кардиомиопатия». К сожалению, наши знания об этиологии кардиомиопатий пока недостаточны; несовершенны и возможности использования эхокардиографии для их дифференциальной диагностики. Неоднородность сократимости отдельных сегментов ЛЖ свидетельствует в пользу ишемической этиологии кардиомиопатии, хотя и при идиопатической дилатационной кардиомиопатии разные сегменты ЛЖ могут сокращаться по-разному. Снижение глобальной сократимости ЛЖ в отсутствие его дилатации с большой вероятностью говорит о наличии несердечной патологии. Тахикардия, метаболические нарушения (например, ацидоз) нередко сопровождаются снижением фракции выброса в отсутствие какой-либо патологии миокарда. Лекарственные препараты могут временно снижать глобальную сократимость ЛЖ; таким действием обладают, например, средства для ингаляционного наркоза.